Por por Paolo Bellavite, Alberto Donzelli y Ciro Isidoro, 30 de noviembre de 2024
Resumen
Aclarar y diferenciar las causas de las enfermedades es un paso esencial en cualquier actividad clínica, pero adquiere especial relevancia y complejidad en los casos que surgen tras las vacunaciones. La OMS ha propuesto un protocolo que utiliza una lista de preguntas específicas sobre efectos adversos relacionados con las vacunas y un algoritmo para emitir un juicio. Aquí se analizan y discuten las importantes limitaciones de este protocolo cuando se aplica a las nuevas vacunas antiCOVID-19 de base genética, en particular cuando se trata de acontecimientos patológicos raros e inesperados. Los principales aspectos controvertidos se refieren a: (a) la consideración predominante de otras posibles causas; (b) la plausibilidad biológica y la elección de una ventana temporal adecuada para considerar los efectos adversos posiblemente causados por las vacunas; (c) la referencia a la literatura científica, que puede ser muy limitada y a menudo controvertida en las primeras fases de introducción de nuevas vacunas debido al corto periodo de observación; (d) la clasificación final del algoritmo en sólo tres clases, lo que deja un amplio espacio para la categoría «indeterminado». Si no se abordan estas cuestiones, pueden producirse informes de farmacovigilancia distorsionados, con consecuencias significativas en la evaluación de beneficios y daños. En previsión de posibles pandemias futuras gestionadas con nuevas vacunas, es necesario revisar el algoritmo de la OMS con protocolos adecuados de seguimiento y evaluación de efectos adversos que tengan en cuenta el novedoso mecanismo de acción y los datos epidemiológicos del mundo real.
1. Introducción
Para hacer frente a la pandemia de COVID-19, y con la esperanza de detener la propagación del virus, en 2021 los gobiernos de todo el mundo pusieron en marcha la vacunación masiva con una nueva clase de productos genéticos proinmunogénicos, basados en ARNm modificado [1,2,3] o vectores adenovirales [4,5]. Después de sólo unos meses de ensayos clínicos con un número relativamente pequeño (~43.000 y 30.000) de voluntarios sanos, esas vacunas recibieron la aprobación de emergencia, y luego se aplicaron rápidamente a toda la población, incluidos los pacientes vulnerables con comorbilidades, las mujeres embarazadas, los niños e incluso los individuos inmunizados naturalmente después de la infección [6]. Las pro-vacunas genéticas anti-COVID-19 resultaron eficaces para atenuar la gravedad de la enfermedad [2,7,8], aunque el mantenimiento de dicha protección requiere un refuerzo periódico [9,10]. Sin embargo, desgraciadamente y en contra de lo que se pensó en un principio, estas provacunas genéticas fueron menos eficaces para detener la transmisión del SARS-CoV2, incluso entre contactos totalmente vacunados [11,12,13].
En general, las vacunas se consideran suficientemente seguras para ser administradas a individuos sanos, incluso a una edad muy temprana. Sin embargo, algunos de los vacunados pueden experimentar reacciones adversas tarde o temprano [14,15]. Además de los ensayos clínicos necesarios para su registro, la seguridad de las vacunas se investiga a través de muchos enfoques diferentes, de los cuales algunos muy importantes son la farmacovigilancia post-comercialización de las incidencias de efectos adversos tras la inmunización (AEFI) y la evaluación de la causalidad, problemas que están estrechamente relacionados entre sí. Esto puede ser delicado, porque los efectos adversos pueden ser muy raros o no detectarse en voluntarios sanos en el grupo vacunado del ensayo clínico. Pueden surgir una vez que la vacuna se administra a una gran población, incluyendo también a pacientes con una variedad de diferentes morbilidades, como fue el caso de las vacunas COVID-19. Determinar el posible papel de la vacuna en la causa de efectos adversos tras la vacunación es esencial para proporcionar a la población evaluaciones fiables de beneficios/riesgos y para mantener la confianza en las vacunas y en las agencias sanitarias. Además, este estudio tiene importantes implicaciones en los programas de indemnización por lesiones graves y permanentes raramente causadas por vacunas, previstos por las legislaciones nacionales [16].
Un AEFI se define como «cualquier acontecimiento médico adverso que sigue a la inmunización y que no tiene necesariamente una relación causal con el uso de la vacuna» [17]. Por lo tanto, es esencial investigar la posible correlación entre la vacuna y el efecto adverso, tanto a nivel individual como poblacional. En el primer caso, la pregunta es «¿Causó la vacuna administrada a un individuo concreto el efecto concreto notificado?». Responder a esta pregunta es importante tanto para la persona implicada como por razones clínicas (por ejemplo, riesgo de reacciones posteriores) y médico-legales (por ejemplo, programas gubernamentales de compensación). Como se pone de relieve en el folleto de la OMS [17], rara vez es posible obtener una respuesta directa a esta pregunta en un solo caso, por lo que en la mayoría de los casos la evaluación termina con una probabilidad de que los dos acontecimientos estén correlacionados o no. A nivel poblacional, la pregunta es «¿Puede la vacuna dada causar un efecto adverso concreto?». (es decir, «¿Puede?»). Las evaluaciones a nivel de población y el seguimiento de las vacunas se llevan a cabo durante su aplicación a través de diversos sistemas, como el Sistema de Notificación de Efectos Adversos de las Vacunas (VAERS) [18], V-safe y Vaccine Safety Datalink (VSD) en EE. UU.(https://www.cdc.gov/vaccine-safety-systems/about/cdc-monitoring-program.html, consultado el 7 de noviembre de 2024), la tarjeta amarilla en el Reino Unido(https://www.gov.uk/guidance/the-yellow-card-scheme-guidance-for-healthcare-professionals, consultado el 7 de noviembre de 2024), SmartVax en Australia y la Red Nacional Canadiense de Seguridad de las Vacunas (CANVAS) en Canadá [19]. Los métodos epidemiológicos para la evaluación de la seguridad también se aplican a diseños de investigación específicos, como cohortes, casos y controles, y series de casos autocontroladas (SCCS) [20]. Por último, una relevancia destacada de la evaluación de la seguridad en el «mundo real» supone la farmacovigilancia post-comercialización, que a su vez puede ser pasiva (espontánea) o activa (normalmente basada en cuestionarios o herramientas similares, y recordatorios para los que no responden) [21,22,23,24,25]. En cualquier caso, el registro adecuado de los datos de farmacovigilancia requiere una evaluación de la causalidad en cada informe de caso, en particular los relativos a efectos adversos de especial interés y acontecimientos mortales.
En el caso particular de COVID-19, la incidencia real de los efectos adversos correlacionados con las vacunas es difícil de determinar por dos razones principales: (a) el sistema de vigilancia de las vacunas en la mayoría de los países (incluida Italia) es típicamente pasivo y ha demostrado ser en gran medida ineficaz, como se ha discutido en otro lugar [26,27], y (b) cuando se trata de una vacuna de nueva generación, las señales de seguridad sólo pueden ser recogidas después de que haya sido ampliamente distribuida entre diferentes poblaciones y cuando exista un conocimiento suficiente de los mecanismos patogénicos que pueden explicar la relación causal con los efectos adversos [28]. La Academia Nacional de Medicina de Corea ha formulado un ejemplo de marco de evaluación de la causalidad, que se basa en pruebas epidemiológicas y mecanicistas [29]. Sin embargo, se ha señalado que la falta de un mecanismo biológico claro (que es único para cada tipo de vacuna) no debe tomarse como pretexto para excluir a priori una asociación causal, en particular cuando los conocimientos sobre la farmacodinámica y la farmacocinética de la vacuna son todavía limitados [30]. Así pues, los estudios experimentales y epidemiológicos destinados a determinar o excluir una relación causal deben especificar claramente los criterios y determinantes utilizados [30]. La evaluación de la causalidad es un procedimiento complejo y difícil, que requiere múltiples competencias interdisciplinarias [17], lo que da lugar a elementos adicionales de incertidumbre. Este último aspecto afecta, en particular, a los efectos adversos graves posteriores a la vacunación, como las muertes. Por ejemplo, en la evaluación de las muertes tras la vacuna antiCOVID notificadas en los dos primeros años (2021-2022) a la AIFA, los datos presentados por la agencia italiana del medicamento etiquetaron hasta un 28,0% como «indeterminados» y un 9,1% como «inclasificables» (véase la sección 4 más adelante). Aquí nos centramos en estos aspectos cruciales y revisamos la literatura reciente que ha abordado estas cuestiones.
2. Inconsistencia en la farmacovigilancia
Para supervisar la seguridad de una vacuna novedosa ampliamente desplegada en un escenario de emergencia infecciosa, debería ser obligatorio un sistema de farmacovigilancia proactivo y reforzado [31,32,33,34]. En este sentido, en muchos países se hicieron esfuerzos para mejorar de forma proactiva la vigilancia pasiva de las AEFI y para iniciar estudios de recopilación de datos para evaluar la posible causalidad de los efectos adversos [29,35]. Lamentablemente, esto no se puso en marcha en todos los países a su debido tiempo. Los ensayos clínicos aleatorizados (ECA) sólo pueden identificar los efectos adversos más comunes, sobre todo si no están diseñados para identificar acontecimientos específicos y si el periodo de observación se limita a unos pocos meses, lo que resulta insuficiente para la aparición de efectos crónicos. Sin embargo, no era factible (o podía considerarse poco ético) dirigir ECA para evaluar la seguridad de una vacuna durante la pandemia [30]. Por lo tanto, las pruebas de seguridad adicionales deberían proceder de estudios de fase IV basados en la población y de sistemas de farmacovigilancia. Las autoridades sanitarias han reconocido la necesidad de sistemas de vigilancia de las reacciones adversas tras la comercialización de las nuevas vacunas COVID-19, pero las plataformas utilizadas por los distintos países eran diferentes e inadecuadas para garantizar la evaluación de la seguridad de estas vacunas [36].
Muchas reacciones adversas nuevas e inesperadas a las vacunas COVID-19 aparecieron en los primeros meses de despliegue. Las más frecuentes fueron trombosis (especialmente venosa) [37], miocarditis/pericarditis [38], vasculitis y reacciones dermatológicas inflamatorias [39], y trastornos del ciclo menstrual [40]. Este último constituye un estudio de caso perfecto y especialmente significativo para el tema que nos ocupa. En efecto, durante mucho tiempo se ha negado cualquier relación causal entre los trastornos menstruales y la vacunación debido a la elevada prevalencia del fenómeno en la población, lo que ha retrasado su reconocimiento como señal de alarma por los sistemas de farmacovigilancia. Posteriormente, estudios epidemiológicos han confirmado la señal, hasta el punto de que la EMA recomendó su inclusión entre los efectos adversos de las vacunas en la información de producto de Comirnaty y Spikevax el 27 de octubre de 2022, casi dos años después del inicio de la campaña de vacunación(https://www.ema.europa.eu/en/news/meeting-highlights-pharmacovigilance-risk-assessment-committee-prac-24-27-october-2022?utm_medium=email&utm_source=substack , consultado el 20 de septiembre de 2024). En las bases de datos de farmacovigilancia se notifican muchas otras enfermedades y trastornos orgánicos, así como un mayor número de efectos adversos graves que los notificados para otras vacunas [41]. Todavía se está investigando la correlación entre varios efectos adversos inusuales y las vacunas.
Un ejemplo que ilustra claramente la falta de fiabilidad del sistema pasivo de farmacovigilancia se refiere a los datos publicados por la AIFA, la agencia italiana del medicamento, que en su duodécimo informe afirma que los efectos adversos graves fueron de 18,1 por 100.000 dosis, de los cuales sólo un tercio podría considerarse relacionado con las vacunas [42]. Esto contrasta notablemente con los resultados de los ECA de fase III realizados por las compañías farmacéuticas, en los que los efectos adversos graves asociados a las dos vacunas de ARNm notificados en el grupo de las vacunas fueron de 980 por 100.000 participantes [14], unas 54 veces más que el número total declarado por la farmacovigilancia pasiva de la AIFA. Obsérvese que, en comparación con el placebo, las dos vacunas de ARNm tomadas conjuntamente se asociaron con un exceso de efectos adversos graves de especial interés: Razón de riesgo 1,43 (IC 95%: 1,07 a 1,92) [14]. En algunos estudios, la diferencia de reacciones y acontecimientos adversos graves notificados entre la farmacovigilancia pasiva y activa fue de aproximadamente 1 a 1000.
Una estimación bastante precisa de la diferencia entre vigilancia pasiva y activa se obtiene comparando los datos del sistema VAERS (notificación espontánea) con el sistema V-safe (vigilancia activa) [43]. En el sistema VAERS, las notificaciones de efectos adversos graves en adolescentes de 12 a 17 años tras recibir la vacuna de Pfizer-BioNTech fueron 1726 de 32.268.525 dosis administradas (tasa de notificación = 5,3/100.000). El sistema V-safe notificó datos de 172.032 adolescentes de 12 a 17 años que completaron el seguimiento de los síntomas en la semana siguiente a la inyección. Entre ellos, aproximadamente el 4% no pudo asistir a la escuela, el 3,1% se quejó de fatiga grave y el 0,6% necesitó tratamiento médico. Esta última cifra (0,6%) representa una tasa de 600/100.000, más de 100 veces superior a la tasa de efectos adversos graves notificados a través del VAERS.
Ejemplos de farmacovigilancia activa de los efectos adversos relacionados con las vacunas son la fase ciega de los ensayos de la vacuna mRNA-1273 SARS-CoV-2 en adultos [2] y en adolescentes [44]; V-safe [[45]-Tabla 5]; la vigilancia activa de la miocarditis y la pericarditis [46,47,48,49] y de la vacuna contra el sarampión, las paperas, la rubéola y la varicela [32,50].
El ejemplo anterior lleva a suponer que la evaluación del balance beneficio/riesgo de las vacunas no debe basarse únicamente en los datos de farmacovigilancia pasiva, ignorando sus límites metodológicos intrínsecos. De hecho, la farmacovigilancia pasiva es útil para descubrir las «señales de seguridad» que surgen del uso generalizado de las vacunas. En efecto, una señal de seguridad es «una información que sugiere una asociación nueva y potencialmente causal, o un nuevo aspecto de una asociación conocida, entre una intervención y un acontecimiento o conjunto de acontecimientos relacionados, ya sean adversos o beneficiosos, que se juzga de probabilidad suficiente para justificar una acción verificadora» [17], pero no puede tener un valor cuantitativo a nivel epidemiológico. Como ya se ha señalado, varios estudios preclínicos y clínicos, estudios analíticos posteriores a la obtención de la licencia, así como la farmacovigilancia posterior a la obtención de la licencia concurren en la evaluación global de la seguridad de las vacunas. También debe tenerse en cuenta que los efectos a largo plazo o crónicos (positivos o negativos) de las vacunas en el conjunto de la población pueden evaluarse mediante estudios epidemiológicos como la mortalidad por todas las causas o relacionada con el sistema cardiaco en series de casos autocontroladas y estudios de casos y controles emparejados [51,52,53,54]. Como ya se ha comentado, la evaluación de la posible correlación causal se realiza siempre en casos individuales de AEFI, que en la mayoría de los casos no pueden conducir a una identificación segura de la causa determinante (vacuna o un factor independiente u otro factor aleatorio) debido a la complejidad de la situación clínica. Sin embargo, esto no justifica «excluir» la causalidad de una serie de casos individuales.
En resumen, si la evaluación de la seguridad de las vacunas se basara en la farmacovigilancia pasiva y la exclusión de la correlación (debido a la incertidumbre), se deduciría que cualquier conclusión sobre el balance beneficio/daño no sería fiable, debido a la subestimación del denominador.
3. Criterios de la OMS para la evaluación de la causalidad
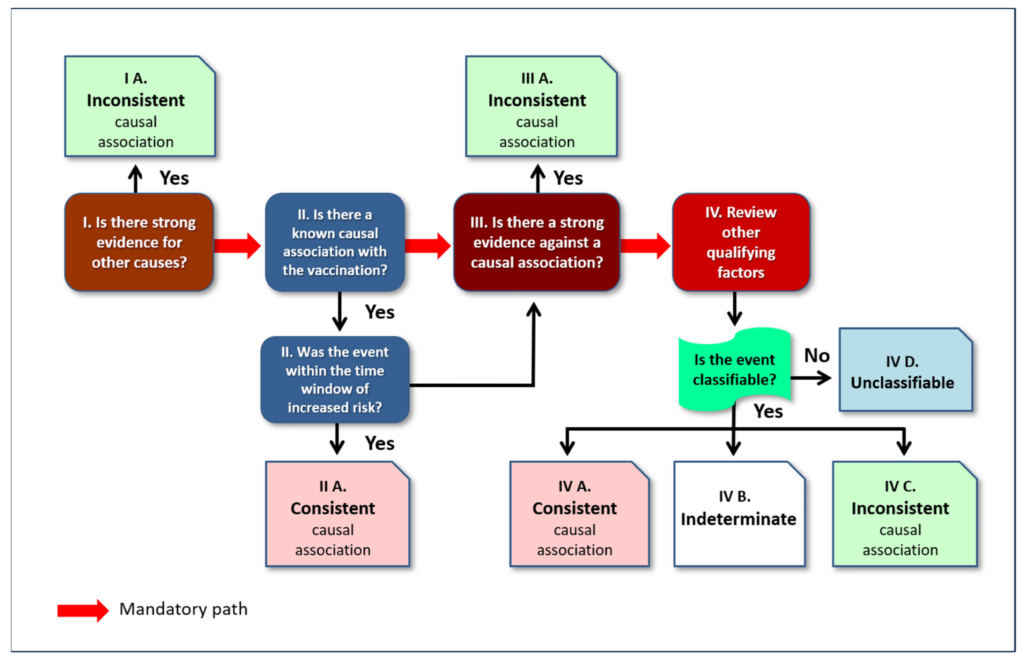
Existen múltiples criterios y algoritmos para establecer una relación causal entre un fármaco terapéutico y una reacción adversa a un medicamento (RAM) que consideran esencialmente los siguientes aspectos clínico-farmacológicos de la casuística: (i) correlación dosis-tiempo entre la administración del fármaco y la aparición del evento; (ii) plausibilidad biológica basada en los mecanismos patológicos; (iii) posibles causas alternativas; (iv) consistencia con informes previos en la literatura; y (v) efectos dechallenge/rechallenge (i.e., retirada y reintroducción del fármaco), cuando sea posible [32,55,56,57]. Como veremos más adelante, no todos estos criterios pueden aplicarse a las vacunas, como la dependencia de la dosis o el criterio de deshabituación/rehabituación. Existen varios métodos para evaluar la causalidad de las AEFI, que no siempre concuerdan entre sí [58,59,60,61]. El método que finalmente resultó prevalente es el desarrollado por la OMS en la última década [55,62,63,64,65]. Este método analiza progresivamente los diversos aspectos de la cuestión, permitiendo finalmente dividir los eventos notificados en tres grupos: asociación causal consistente, asociación causal inconsistente e indeterminada [17].
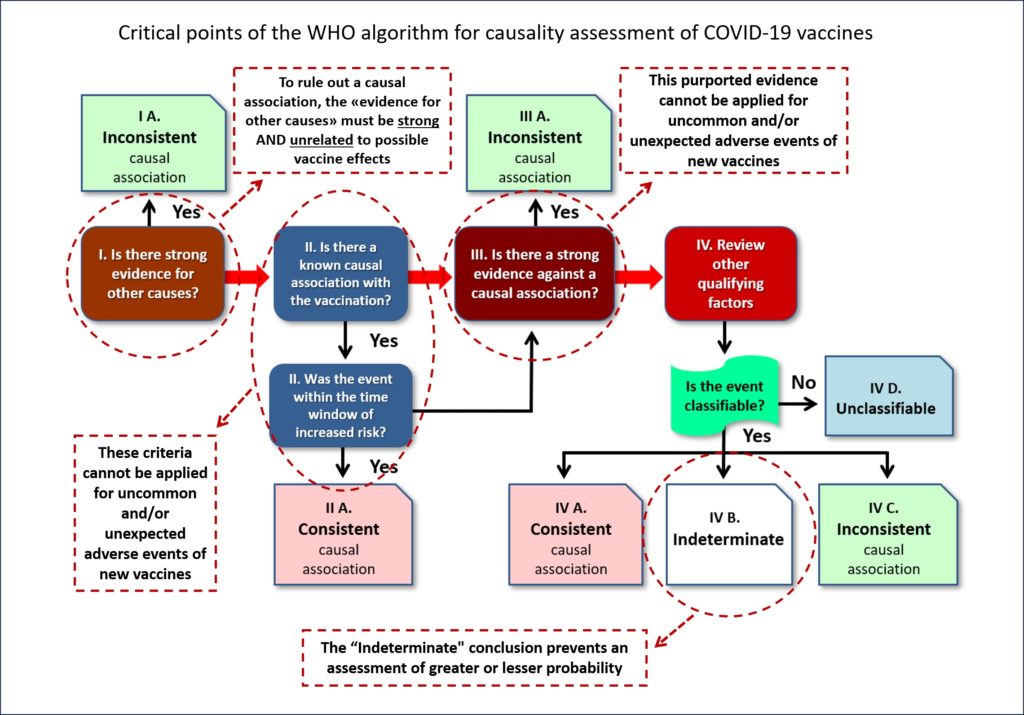
Todo el procedimiento se resume en el algoritmo representado en la Figura 1.
La premisa conceptual del análisis de causalidad está bien expresada al principio del citado manual: «La causalidad es la relación entre dos acontecimientos (la causa y el efecto), en la que el segundo acontecimiento es consecuencia del primero. Una causa directa es un factor en ausencia del cual no se produciría el efecto (causa necesaria). A veces hay múltiples factores que pueden precipitar el efecto (suceso) o funcionar como cofactores para que se produzca el efecto (suceso)». Estas importantes expresiones conceptuales parecen sencillas y directas, pero no son fáciles de aplicar en el campo de la vacunología por las siguientes razones.
La definición de «causa directa» implica que la vacuna debe ser el único factor directo y «necesario» para causar el efecto adverso, lo cual es difícil o incluso imposible de demostrar. En otras palabras, sólo habría que tener en cuenta las enfermedades que se manifiestan específicamente sólo a causa de la vacunación. Pero, ¿cuáles podrían ser esas enfermedades? Desde luego, no las dolencias más observadas, como hiperpirexia, fatiga muscular, artralgia, cefalea, trombosis, autoinmunidad, miocarditis y otras más graves, hasta la muerte súbita. Estos cuadros clínicos también pueden deberse a otros factores y producirse incluso en ausencia de la vacuna. Existen objetivamente pocas y raras enfermedades que no se producirían en ausencia de vacunación. Por lo tanto, según este criterio, la vacuna nunca puede considerarse la causa «directa» y única de las dolencias comunes de las que se quejan los vacunados.
De hecho, los criterios anteriores se aplican a una enfermedad causada únicamente por una vacuna, ¡una condición absolutamente improbable! La otra condición es una prueba que demuestre no sólo la presencia del material de la vacuna (que es obvia, si se inyectó en un cuerpo), sino también que el material específico fue la causa del suceso. De hecho, el manual citado afirma que «por este motivo, a menudo no se puede probar o refutar una asociación causal definida o la ausencia de asociación para un episodio individual».
De ello se deduce que prácticamente todas las reacciones adversas a las vacunas entran en la segunda categoría, en la que la vacuna es sólo uno de los factores desencadenantes del acontecimiento, en presencia de susceptibilidades individuales, debidas a otros factores más o menos identificables. Por estas razones, es esencial establecer el alcance del papel de la vacuna como cofactor y la posibilidad de una causalidad interactiva de múltiples acontecimientos.
En el párrafo siguiente, repasamos los puntos principales del protocolo de la OMS y discutimos si se aplican a las vacunas COVID-19 y cómo.
4. El primer y crucial paso: ¿Existe otra causa?
El manual de la OMS recomienda responder a una lista de comprobación, como se muestra en la figura 2.

La primera pregunta, «¿Existen pruebas sólidas de otras causas?», implica que si existen otras causas «sólidas», la vacuna queda exonerada. Se trata de una pregunta aparentemente lógica, pero mal planteada, porque no tiene en cuenta las interacciones entre múltiples causas, que en cambio podría ser el caso [56,57].
El esquema de la OMS especifica que una asociación causal entre la inoculación de una vacuna y una AEFI es «una relación causa-efecto entre un factor causal y una enfermedad sin que intervengan otros factores en el proceso». Aunque formalmente es correcta, esta definición excluye la posibilidad de que la asociación causal surja de factores múltiples e interactuantes, incluida la vacuna.
A modo de ejemplo, veamos de cerca cómo ha aplicado el método de la OMS la agencia italiana AIFA con respecto a los datos sobre las muertes. En el periodo comprendido entre el 26 de diciembre de 2020 (inicio de la campaña de vacunación) y el 26 de diciembre de 2022, la AIFA registró 971 AEFI con resultado de muerte [66], una cifra posiblemente subestimada porque procede de informes espontáneos. Aplicando el algoritmo de la OMS [17], AIFA concluyó que: «El 59,4% de los casos no están correlacionados, el 28,0% son indeterminados y el 9,1% son inclasificables por falta de información suficiente. En total, 29 casos de los 812 (3,6%) evaluados estaban relacionados con la vacunación anti-COVID-19» [66] y que “las evaluaciones de los casos sugieren la ausencia de responsabilidad de la vacuna en la mayoría de ellos, ya que se trata a menudo de sujetos con patologías intercurrentes o previas, con fragilidades clínicas, tales como: cardiovasculares, metabólicas, oncológicas, autoinmunes, neurodegenerativas, respiratorias, renales, hepáticas, pancreáticas, del sistema linfopoyético (defectos de coagulación)” [67].
Sorprendentemente, las enfermedades enumeradas incluyen las más comúnmente representadas en la población italiana. Así, aplicando el protocolo de la OMS, los que murieron después de la vacuna y eran portadores de «otras enfermedades» no murieron por la vacuna, sino por las enfermedades que tenían antes. Se trata de un error conceptual muy grave, porque ignora cualquier posibilidad de que la vacuna sea un factor desencadenante en personas «con vulnerabilidad clínica». En otras palabras, no se tiene en cuenta la posibilidad de que esos pacientes pudieran vivir más tiempo si no se vacunaran contra la COVID-19. Lamentablemente, nunca se ha considerado una cohorte de controles (no vacunados) para la comparación. Además, hay que subrayar que a esos pacientes «vulnerables» se les recomendó encarecidamente que se vacunaran con prioridad, y que se vacunaran varias veces.
Y lo que es más importante, la aplicación errónea del algoritmo en estos pacientes surge al considerar que muchas de las enfermedades consideradas como la causa real de la muerte (por ejemplo, enfermedades cardiovasculares, autoinmunes y del sistema linfopoyético y defectos de coagulación) podrían ser en cambio consecuencia de la vacunación con COVID-19 [68,69,70,71,72,73]. Además, un análisis de las vacunas COVID-19 con ARNm notificadas al VAERS mostró que los pacientes con enfermedades cardiovasculares subyacentes eran significativamente más propensos a sufrir efectos adversos cardiovasculares graves que las personas sin dichas enfermedades [74]. Así pues, a pesar de los numerosos estudios que indican que la vacunación confiere cierta protección frente a acontecimientos mortales en pacientes con comorbilidades, sigue siendo necesario que la evaluación de la causalidad se realice correctamente en cada caso individual, sin descartar la responsabilidad de la vacuna en los casos en que exista un factor de riesgo preexistente, que podría confundirse con el hipotético efecto de la propia vacuna. Si se aplica sistemáticamente a casos individuales, ese malentendido podría conducir, en una población amplia, a una subestimación del riesgo de vacunación para grandes categorías de personas afectadas por enfermedades preexistentes.
Cuando se trata de enfermedades multifactoriales, una afección susceptible no debe ser tomada sin más como la causa del acontecimiento mortal, y debe considerarse la posibilidad de que factores intervinientes actúen como desencadenantes que precipiten el cuadro clínico. Esto es especialmente relevante cuando el factor interviniente puede afectar directa o indirectamente al órgano enfermo (como podría ser el caso de las vacunas COVID-19).
En este contexto, el manual de la OMS ofrece un ejemplo emblemático (anexo 2, página 61), al presentar un caso de meningoencefalitis con convulsiones que comenzó cinco días después de la inmunización con la vacuna antimeningocócica conjugada. Dado que el análisis del líquido cefalorraquídeo reveló la presencia del virus del herpes simple, la asociación de la meningoencefalitis con la inmunización se juzgó «inconsistente» siguiendo el primer paso del algoritmo. Sin embargo, esta conclusión ignora la posibilidad de reactivación del virus del herpes tras la vacunación, una eventualidad ya encontrada varias veces en el caso de las vacunas genéticas COVID-19 [75,76,77,78,79], y anteriormente para las vacunas contra la hepatitis A, la rabia y la gripe trivalente [80].
Por lo tanto, se debe considerar si esa vacuna en particular y el calendario de vacunación posiblemente causan un estado de inmunosupresión transitoria que precipitó una infección latente u otra enfermedad inmunodependiente.
5. Lo que se sabe sobre el producto vacunal
El segundo paso de la evaluación de la causalidad consiste en formular varias preguntas sobre el producto vacunal. De particular interés son las tres primeras preguntas (Figura 2), que merecen comentarios adicionales.
5.1. ¿Existen pruebas en la literatura revisada por pares publicada de que esta vacuna puede causar un evento de este tipo si se administra correctamente?
Obviamente, esta pregunta sólo tiene sentido después de que las vacunas se hayan utilizado durante algún tiempo, y desde luego no en la fase experimental y en el primer periodo de aplicación. Más concretamente, tendría sentido si la respuesta fuera positiva, es decir, si el riesgo de este efecto adverso ya se ha comunicado en la literatura. Por otro lado, una respuesta negativa (falta de pruebas) no puede considerarse como «prueba de ausencia», ya que podrían producirse efectos adversos poco frecuentes relacionados con la vacunación tras un largo periodo de uso de la vacuna en muchas personas. Por lo tanto, esta pregunta debería reformularse o incluir advertencias en la «lista de comprobación» sobre el significado de una respuesta negativa cuando se aplica a vacunas de reciente introducción.
En lo que respecta a las vacunas anti-COVID-19, sólo con el tiempo ha surgido en la literatura una imagen de los efectos adversos causados por la vacunación. El riesgo de trombosis inmunitaria asociada a la vacuna y de trombocitopenia (VITT) se reconocieron como efectos adversos poco frecuentes de las vacunas adenovirales COVID-19 en las primeras semanas de abril de 2021, es decir, más de tres meses después del lanzamiento de las vacunas [81,82]; la miocarditis y la pericarditis que complican las vacunas ARNm, especialmente en varones jóvenes, se reconocieron en junio de 2021 [83]; una posible preocupación de seguridad pequeña pero estadísticamente significativa para el síndrome de Guillain-Barré se publicó en octubre de 2021 [84]; las irregularidades menstruales después de la vacunación COVID-19 se negaron durante 2022 [85] pero se reconocieron en 2023 [86]. Estos ejemplos, entre los muchos posibles, sugieren que no se puede confiar en la falta de pruebas en la literatura para excluir una posible correlación entre un efecto adverso y la inoculación con una nueva vacuna. Una aclaración en la lista de comprobación asociada al algoritmo de la OMS también sería útil en este aspecto concreto.
5.2. ¿Existe una plausibilidad biológica de que esta vacuna pueda causar tal efecto?
En farmacología, la verosimilitud biológica de una relación causal, es decir, lo creíble, convincente y/o lógica que sea la relación causa-efecto, depende del conocimiento del mecanismo de acción del producto utilizado y de su farmacocinética y farmacodinámica. Una vez más, parece razonable que la plausibilidad biológica de las reacciones adversas causadas por una nueva vacuna pueda surgir con el tiempo y a medida que se profundicen los estudios. Por ejemplo, muchos de los efectos biológicos de la proteína espiga ni siquiera se conocían para la del virus y no se siguieron estudiando hasta después de distribuir las vacunas [87]. Inicialmente, se creía, o al menos se afirmaba, que las nanopartículas lipídicas permanecerían «in situ» [88]. Por lo tanto, cualquier efecto adverso sólo podía atribuirse a reacciones locales o sistémicas causadas por la respuesta inmunitaria, como fiebre, fatiga o artralgia, como ocurre con otras vacunas. Más tarde, se descubrió que el material (genético) de la vacuna podía afectar a todos los órganos, incluido el corazón. Este descubrimiento hizo más plausibles reacciones cardiovasculares como hipertensión, miocarditis, pericarditis y enfermedades autoinmunes [72,89,90]. Los trastornos de la coagulación, como la trombosis, se han vuelto plausibles debido al descubrimiento de reacciones de anticuerpos contra la proteína espiga y el complejo soluble ACE2 [91,92] o al descubrimiento de anticuerpos anti-PF4 u otros anticuerpos en el plasma de personas vacunadas [93,94,95].
La cuestión de la verosimilitud también es relevante para los informes de farmacovigilancia. Para las vacunas desarrolladas con nuevas tecnologías, es concebible que aparezcan eventualmente efectos adversos inesperados que no se describieron para las vacunas convencionales. Por ejemplo, al principio de la campaña de vacunación, muchas notificaciones de fenómenos trombóticos se consideraron aleatorias o no relacionadas, porque parecía imposible (inverosímil) que las vacunas pudieran causar trombosis. Sin embargo, más tarde, la agencia europea EMA confirmó una posible relación causal entre la vacuna de AstraZeneca y casos muy raros de coágulos sanguíneos inusuales con plaquetas bajas. Por lo tanto, sería prudente notificar activamente todos los AEFI con una nueva vacuna, no sólo los que se consideren plausibles basándose en la experiencia previa con otras vacunas.
5.3. La ventana temporal
La verosimilitud también está relacionada con la «ventana temporal» mencionada en el paso II del protocolo de la OMS. En el caso de una vacuna nueva, no se puede establecer un marco temporal en el que se puedan considerar las reacciones adversas hasta que se haya consolidado la observación de diversas señales de peligro. Por ejemplo, las reacciones autoinmunes suelen aparecer mucho tiempo después (de semanas a años) de la exposición inicial a la sustancia desencadenante. Las enfermedades autoinmunes dependen de diversos factores predisponentes, como la genética, el sexo, otras enfermedades, los medicamentos y la infección previa o posterior por el virus SARS-CoV-2.
La relación causal entre la vacunación con COVID-19 y la autoinmunidad es controvertida y difícil de evaluar porque las consecuencias autoinmunes pueden manifestarse clínicamente años después de la vacunación. Además, las vacunaciones con COVID-19 pueden ir seguidas de afecciones patológicas subagudas o crónicas, posiblemente con un trasfondo autoinmune [72,96,97,98], lo que hace que la evaluación de la causalidad en casos individuales sea más difícil, especialmente cuando los síntomas clínicos no se manifiestan poco después de la vacunación, sino tras un largo periodo y en conjunción con cofactores de confusión. Por un lado, se observó que la vacunación con COVID-19 reducía el riesgo de desarrollar diversas enfermedades autoinmunes provocadas por la infección por SARS-CoV2 [99]. Además, un amplio estudio de cohortes coreano basado en la población y realizado durante un año concluyó que el riesgo de la mayoría de las enfermedades autoinmunes no aumentaba tras las vacunaciones basadas en ARNm, aunque la frecuencia de algunas de ellas aumentaba tras el refuerzo [100]. Por otro lado, un número creciente de informes apuntan a un posible aumento del riesgo de aparición de nuevas enfermedades autoinmunes o de empeoramiento de enfermedades autoinmunes preexistentes tras la vacunación contra COVID-19 [100,101,102,103,104]. Se han notificado series de casos de secuelas autoinmunes tras la vacunación con COVID-19 asociadas a efectos cardiovasculares [105,106], hematológicos [107], hepáticos [108], renales [109], neurológicos [110] y endocrinos [111], entre otros. Aunque todavía no han sido validadas por estudios analíticos, estas señales merecen claramente un seguimiento activo. En este sentido, un estudio prospectivo de seguimiento en trabajadores sanitarios reveló que el nivel plasmático de varios autoanticuerpos aumentaba en estricta correlación con el número de inyecciones de la vacuna [112]. El probable responsable de tales reacciones adversas es la proteína espiga de la vacuna, que puede simular la acción patógena de la contraparte vírica, desencadenando así respuestas inmunitarias desreguladas, probablemente a través de mecanismos de mimetismo molecular o antiidiotipo [72,87,92,113,114,115,116]. De hecho, tanto las proteínas espiga virales como las de la vacuna comparten una homología considerable con proteínas o péptidos humanos, con un potencial evidente para inducir enfermedades autoinmunes [117,118,119,120]. Es importante tener en cuenta estos factores al evaluar la posible acción patógena de las vacunas, ya que pueden actuar como causas contribuyentes.
La cuestión de la ventana temporal también es crítica para la evaluación de la eficacia y la seguridad de las vacunas [121,122]. En general, se supone que la protección completa de la vacuna (coincidente con la concentración más alta de IgG anti-espiga) comienza >14 días después de la segunda dosis o del refuerzo [123]. Basándose en esto, se ha supuesto que antes de este periodo, el individuo vacunado se consideraría como «no vacunado», es decir, desprotegido y, por lo tanto, susceptible a la infección y a las consecuencias graves relacionadas con la infección, incluida la muerte. De hecho, en muchos estudios epidemiológicos, estos individuos se excluyen del cómputo de consecuencias graves, incluida la muerte [124,125]. Según ese criterio, adoptado también por algunos organismos sanitarios gubernamentales, los sujetos que fallecieron por COVID-19 en las dos primeras semanas tras la vacunación se consideraron en el grupo de los «no vacunados».
En esta misma línea, un estudio reciente ha demostrado que, tras ajustar todos los posibles factores de confusión, el riesgo de desarrollar una oclusión vascular retiniana aumentaba significativamente dos años después de la vacunación con la pro-vacuna de ARNm anti-COVID-19 [126].
Así pues, una ventana temporal arbitraria introduce claramente una distorsión en la evaluación global de la eficacia y la seguridad de la vacuna en caso de que ésta aumente la probabilidad de AEFI graves.
5.4. ¿Demostró una prueba específica el papel causal de la vacuna?
Establecer una prueba de laboratorio que pueda demostrar específicamente la relación causal entre una nueva vacuna y una AEFI requiere mucho tiempo, y este tipo de prueba no estaba disponible en el momento de la campaña de vacunación contra la COVID-19. Actualmente, dos años después del inicio de las vacunaciones, es posible distinguir la proteína espiga de la vacuna de la del virus mediante espectrometría de masas [127]. Por lo tanto, al aplicar el algoritmo de la OMS a una vacuna desarrollada recientemente, una respuesta negativa a esta pregunta no debe considerarse como prueba de falta de correlación, a menos que se disponga de una prueba específica.Otra prueba importante que debe considerarse para determinar el papel causal de la vacuna es la concentración sérica de anticuerpos contra los antígenos virales S y N. Establecer una prueba de laboratorio que pueda demostrar específicamente el vínculo causal entre una nueva vacuna y un AEFI requiere un tiempo significativo, y este tipo de prueba no estaba disponible en el momento de la campaña de vacunación contra la COVID-19. Actualmente, dos años después del inicio de las vacunaciones, es posible distinguir la proteína de la espícula de la vacuna de la del virus mediante espectrometría de masas [127]. Por lo tanto, al aplicar el algoritmo de la OMS a una vacuna recién desarrollada, una respuesta negativa a esta pregunta no debe considerarse como evidencia de una falta de correlación a menos que se disponga de una prueba específica. Otra prueba importante que debe considerarse para determinar el papel causal de la vacuna es la concentración sérica de anticuerpos contra los antígenos virales S y N. Esto es importante para los casos en los que los síntomas de AEFI podrían ser similares a los síntomas de la COVID-19 (o del síndrome post-COVID-19). En los casos en los que solo se detectan anticuerpos anti-S en el suero, existe una mayor probabilidad de que los síntomas se deban en realidad a una reacción a la vacuna, como en un caso descrito recientemente [128]. De manera similar, la inmunotinción de un panel de antígenos antivirales junto con el S derivado de la vacuna en plasma [72,127] o en los órganos enfermos (como en las autopsias, por ejemplo) puede ayudar a discriminar el vínculo causal del AEFII con la vacuna o el virus [129,130,131,132,133].
En este sentido, cabe mencionar que la autopsia se ha mostrado eficaz para determinar la relación causal entre la vacunación COVID-19 (con ChAdOx1 nCoV-19 de Astrazeneca) y los acontecimientos mortales que se produjeron en dos individuos 16 y 24 días después de la vacunación, respectivamente [65].
6. Literatura científica y otros factores de cualificación
Los pasos III y IV del algoritmo y la lista de comprobación plantean cuestiones adicionales que requieren aclaración cuando se aplican a vacunas de nueva generación (véase la Figura 3).
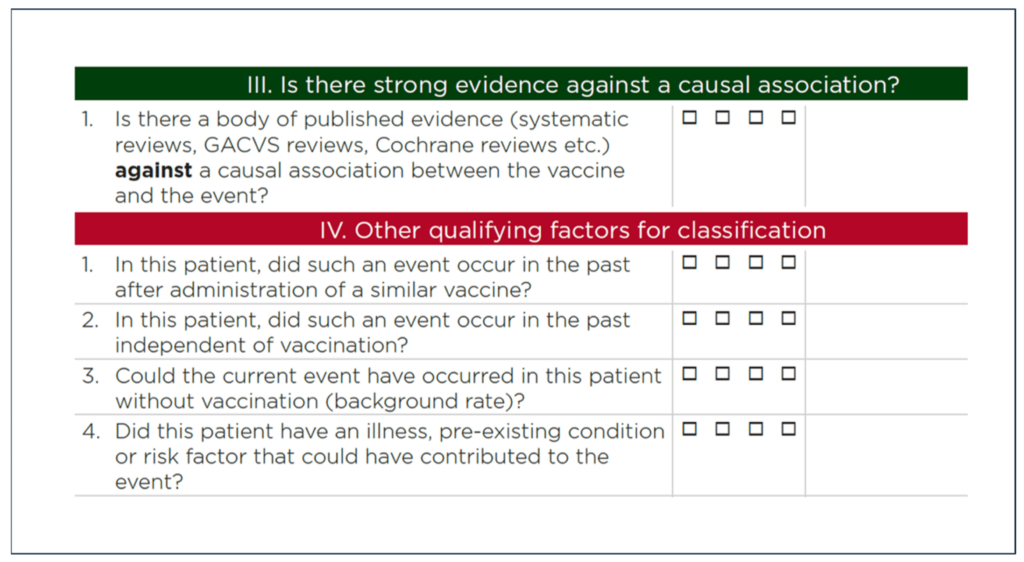
6.1. Pruebas en contra de una asociación causal
El algoritmo de la OMS evalúa si existen pruebas científicas publicadas que contradigan la asociación causal entre la vacuna y un acontecimiento concreto. Es discutible si este criterio puede aplicarse a las vacunas COVID-19 que se fabrican con una nueva tecnología.
De hecho, excluir una relación causal es todo un reto y, especialmente en el caso de acontecimientos poco frecuentes, esto sólo puede lograrse tras incluir numerosos estudios epidemiológicos en revisiones sistemáticas.
Puede darse el caso de que la enfermedad causada por la vacuna aparezca clínicamente después de mucho tiempo, por ejemplo en el caso de los tumores. El estudio de biodistribución de Pfizer [134] informa, en la página 29, de un certificado de análisis junto a la información de peligro, que dice: «ADVERTENCIA: Este producto contiene una sustancia química considerada cancerígena por el Estado de California». Esto requeriría al menos algunos años de estrecho seguimiento de tales posibles efectos adversos graves en receptores humanos. En comparación con los tumores sólidos, los tumores hematológicos pueden desarrollarse más rápidamente y pueden detectarse clínicamente y confirmarse con pruebas de laboratorio con mayor facilidad. Algunos informes de casos de tumores linfopoyéticos [68,135] y unos pocos también de tumores sólidos [136] asociados temporalmente con las vacunas de ARNm COVID-19 se comunicaron en la literatura ya en 2021.
Por lo tanto, para excluir cualquier relación causal del desarrollo de tumores con dichas vacunas, necesitamos más datos y más tiempo.
En resumen, sobre la base de los conocimientos actuales, el paso III no puede utilizarse para aquellas AEFI graves que son poco conocidas en la literatura o para las que los estudios analíticos aún no han proporcionado respuestas seguras. Obviamente, esta limitación se aplica especialmente a las primeras etapas tras el despliegue de la vacunación y a los efectos adversos más inesperados y raros.
6.2. ¿Se produjo un acontecimiento de este tipo en el pasado tras la administración de una vacuna similar?
Es obvio que esta pregunta no es aplicable a un solo paciente para vacunas nuevas, especialmente si se fabrican con una tecnología novedosa basada en la genética, y para enfermedades no notificadas para vacunas «similares» anteriores. No se puede aplicar ni siquiera a dosis anteriores de la misma vacuna, porque cuando se produce un efecto adverso grave y deja al paciente con graves secuelas, se debería (esperemos) evitar una dosis posterior del mismo producto.
6.3. ¿Sucedió tal efecto en el pasado independientemente de la vacunación?
Se trata de una pregunta lógica, sobre todo cuando se refiere a enfermedades frecuentes en la población. A modo de ejemplo, en su manual [17], la OMS habla de las alergias cutáneas, frecuentes en la infancia, y sugiere que si la dermatitis se desarrolla tras la vacunación triple vírica, bien podría tratarse de una coincidencia en ausencia de una prueba sólida y directa de causalidad. Sin embargo, esta afirmación no debe tomarse como una prueba de que la vacuna es completamente inocente, sino más bien como una indicación de que la correlación casual no permite culpar a la vacuna sin otros criterios positivos.
6.4. ¿Podría haber ocurrido el episodio actual en este paciente sin la vacunación (tasa de fondo)?
Esta pregunta también tiene sentido, aparentemente. Sin embargo, uno debería considerar la ocurrencia de tal evento no en términos absolutos, sino más bien en términos de frecuencia relativa. De hecho, algunas enfermedades, por ejemplo la trombosis venosa cerebral y la miocarditis clínica, son raras en la población general, pero pueden ocurrir con mayor frecuencia en individuos vacunados. Esto podría estar relacionado con antecedentes genéticos específicos predisponentes [89] o condiciones fisiopatológicas concomitantes.
Además, existe el caso de enfermedades notificadas tras la vacunación que podrían ser relativamente frecuentes incluso en la población no vacunada. Entre ellas se incluyen las enfermedades trombóticas, cardiovasculares y autoinmunes y los tumores. Si sólo el 1% de las muertes relacionadas con estas enfermedades fueran causadas por la vacuna (lo que ya sería un aumento significativo en términos absolutos), este aumento podría pasar desapercibido. Por lo tanto, la probabilidad estadística no puede ser el único criterio utilizado, y los criterios anteriormente mencionados deben considerarse en conjunto.
Una vez más, hay que subrayar que la aparición de una enfermedad en una persona vacunada no prueba necesariamente que haya sido causada por la vacuna, sobre todo si esa enfermedad es relativamente frecuente en la población general. Sin embargo, si se respetan el criterio de verosimilitud y la ventana temporal, esto no refuta la vacuna como causa.
En conclusión, la utilidad de la pregunta IV (Figura 3) como criterio para evaluar la causalidad es cuestionable, y su aplicación acrítica puede conducir a una interpretación errónea de los datos y, en última instancia, a una información errónea.
7. Discusión
Durante una pandemia, la vacunación masiva se considera una de las intervenciones sanitarias más importantes para proteger a la población, lo que implica que los pacientes con cualquier tipo de enfermedad y las personas sanas de cualquier edad (y con cualquier condición fisiológica subyacente y antecedentes genéticos) son igualmente sometidos a una inoculación similar. En la actualidad, la comunidad científica debate sobre la necesidad de pasar de una vacunación masiva a una personalizada, en la que se tengan en cuenta las condiciones genéticas y clínicas del sujeto para equilibrar la relación daño/beneficio [89,137,138].
La campaña de vacunación COVID-19 en los países occidentales utilizó vacunas de base genética, una tecnología nunca antes probada en humanos a tan gran escala. Cuando se despliega una nueva vacuna a una gran población, la seguridad del vacunado es el aspecto más importante a tener en cuenta, incluso más que la eficacia. Se espera que con el tiempo y el número de personas vacunadas aumenten los tipos y el número de AEFI. Para controlar las señales de seguridad, se han implementado diversas bases de datos institucionales (por ejemplo, VAERS, V-safe, Vaccine Safety Datalink en EE.UU. y sus versiones análogas en otros países). Además, se han recogido datos del mundo real procedentes de estudios de población desde el inicio de la implantación de las vacunas y se siguen acumulando. Los métodos de evaluación de la seguridad tienen en cuenta esencialmente las correlaciones dosis-temporales entre la administración de la vacuna y la aparición de la AEFI, junto con la coherencia en el VAERS, la literatura científica y la plausibilidad biológica. También es importante considerar causas alternativas que podrían ser responsables del evento.
El análisis y la causalidad de los AEFI es un procedimiento fundamental en farmacovigilancia y tiene implicaciones significativas en las campañas de vacunación para mantener la confianza de la población en las políticas de salud pública. La OMS ha desarrollado un sistema algorítmico que consta de pasos lógicos, pero que deja varias preguntas sin respuesta. La pandemia de COVID-19 ha puesto de relieve que los algoritmos actuales para evaluar la causalidad en las AEFI pueden no ser aplicables a las vacunas recién introducidas, ni eficaces cuando se trata de enfermedades raras y sin precedentes en el corto plazo de su uso debido a la inaplicabilidad o al riesgo de interpretación errónea de algunos pasos.
El manual de la OMS [17] afirma en la introducción que «las denuncias de vacunas/vacunación que causen efectos adversos deben tratarse con prontitud y eficacia. No comunicar claramente los riesgos y beneficios de las vacunas puede minar la confianza del público y, en última instancia, reducir las tasas de inmunización y aumentar la incidencia de enfermedades». Esta intención se aprecia y se comparte, pero parece estar influida por la preocupación de que una sobrestimación del fenómeno de las reacciones adversas pueda perjudicar también a las campañas de vacunación. Si esta preocupación influyera en las decisiones tomadas en cada caso de reacciones adversas, podríamos atribuir inconscientemente a otras causas la mayoría de los fenómenos patológicos que surgen de los informes de farmacovigilancia. Esto iría en contra del doble objetivo de la farmacovigilancia: reconocer el daño sufrido por cada individuo e identificar señales específicas con fines de salud pública. Como ya hemos mencionado, el manual de la OMS reconoce que «A veces hay múltiples factores que pueden precipitar el efecto (evento) o pueden funcionar como cofactores para que se produzca el efecto (evento).» Esto implica que la propia vacuna podría ser uno de los factores desencadenantes que condujeran al acontecimiento mortal.
Sin embargo, en el primer paso, el algoritmo excluye cualquier asociación si existe otra causa posible para el acontecimiento considerado. Parte de la responsabilidad de los malentendidos en el análisis causal en este primer paso del algoritmo depende del cambio de significado de algunas palabras. De hecho, la primera pregunta del algoritmo es: «¿Existen pruebas sólidas de otras causas? La evidencia debe ser «sólida», es decir, debe proporcionar una prueba fiable de que la enfermedad existente fue la causa real de la muerte. Toda la «pregunta» requiere una documentación clínica que debe «confirmar» que esa es precisamente la causa de la muerte.
Esta cuestión también fue puesta de relieve por Butt et al., que evaluaron la probabilidad de asociación entre la vacunación contra el SARS-CoV-2 y las muertes ocurridas en un plazo de 30 días [139]. Los autores adoptaron un algoritmo modificado de la OMS, en el que la primera pregunta que se formulaba era si había «una causa de muerte clara, alternativa y no relacionada, identificada y documentada por un médico». Proponemos que las futuras ediciones del texto de la OMS sean mucho más claras en el primer paso del algoritmo, incluyendo el concepto de que la supuesta «otra causa» debe estar claramente «no relacionada» con cualquier posible acción patógena de la vacuna. Este concepto se alinea con la plausibilidad del mecanismo de acción, y fue sugerido previamente por nosotros [32,56] y otros [57] para las vacunas convencionales.
La naturaleza ineficaz de la farmacovigilancia pasiva y el uso inadecuado del algoritmo de la OMS podrían haber dado lugar a dos resultados deletéreos. A nivel individual, no se han reconocido ni considerado muchos casos de efectos adversos graves y mortales en los que las vacunas podrían haber actuado como desencadenante o cocausa. Descartar la causa de las vacunas en la gran mayoría de los efectos adversos graves que se producen en personas con enfermedades previas podría introducir errores significativos en la evaluación de la relación riesgo/beneficio de las vacunas, precisamente en aquellas categorías caracterizadas por una mayor fragilidad [1,140,141], como se ha demostrado en un reciente estudio posterior a la concesión de licencias en el que se ha evaluado el riesgo de mortalidad por todas las causas (teniendo en cuenta también las enfermedades subyacentes) en una población de individuos vacunados y no vacunados que viven en una provincia italiana [54].
Es importante señalar que las conclusiones del algoritmo de la OMS incluyen sólo tres categorías de respuesta, sin gradaciones entre ellas. Esto puede dar lugar a interpretaciones erróneas, sobre todo porque la categoría «indeterminada» se confunde a menudo con «no conforme». Cuando se habla del impacto en la salud pública, es importante ofrecer una respuesta cuantitativa o un rango de probabilidades sobre la probabilidad de que la vacunación sea la causa. Desafortunadamente, el algoritmo de la OMS no permite un nivel preciso de probabilidad de asociación causal. Muchos casos analizados en los que no se puede alcanzar la certeza acaban en la categoría «Indeterminado», que a su vez no puede utilizarse con fines estadísticos para establecer la probabilidad de que una determinada enfermedad pueda estar asociada a la vacunación a nivel de población.
Aunque esta conclusión puede ser lógica en el caso de un acontecimiento aislado, carece de validez desde el punto de vista de la salud pública. De hecho, a partir de la base de datos italiana AIFA, se extrajeron y difundieron al público conclusiones sobre la seguridad de las vacunas afirmando que sólo el 3,6% de las muertes eran atribuibles a la vacunación, mientras que en la mayoría de los casos no lo eran o eran «indeterminadas» [66]. Sin embargo, el concepto de «indeterminado» no es una prueba de seguridad. Desde el punto de vista de la salud pública, sería mucho más útil poder calcular la probabilidad de que determinados sucesos fueran atribuibles a la vacunación, para recalcular la relación riesgo/beneficio teniendo en cuenta la incertidumbre estadística, en lugar de determinar la seguridad basándose únicamente en unos pocos casos confirmados.
Cada vez es más evidente que las vacunaciones con COVID-19 también pueden ir seguidas de un cuadro patológico subagudo o crónico, el denominado síndrome postvacunación con COVID-19 de larga duración (SPVAC) o síndrome postvacunación con COVID-19 de larga duración (SPVAC), que incluye fatiga general, dolor muscular y articular, entumecimiento de las extremidades, taquicardia ortostática, hipertensión, disnea, insomnio, ansiedad, mareos y/o trastornos neurológicos y neuropsiquiátricos [142,143,144], probablemente relacionados con mecanismos autoinmunes [72,96,97,98,145]. El hecho de que estos efectos surjan sobre la base de una predisposición genética o de «susceptibilidades» intrínsecas no debe tomarse como una indicación en contra de la relación causal, sino como una indicación de la necesidad de comprender la existencia de posibles interacciones entre las causas. Esta investigación diagnóstica favorecería la identificación de los factores de riesgo y mejoraría el asesoramiento previo a la vacunación.
De cara al futuro, es necesario adaptar los criterios de la OMS a una mayor adherencia a nuevos tipos de infecciones y de vacunas o adoptar otros criterios de causalidad y de valoración beneficio/riesgo, como los propuestos por el Uppsala Monitoring Centre [61] o por la colaboración de Brighton [146,147]. Para investigar la relación científica entre las vacunas COVID-19 y los presuntos efectos adversos, el Centro Coreano de Investigación sobre la Seguridad de las Vacunas COVID-19 (CoVaSC) utilizó criterios basados tanto en pruebas epidemiológicas como en la verosimilitud científica [29]. Las pruebas epidemiológicas procedentes de estudios de población se clasifican en cuatro niveles, alto, moderado, limitado o insuficiente, mientras que las pruebas mecanicistas, procedentes principalmente de estudios biológicos y clínicos en animales y seres humanos, se clasifican como sólidas, intermedias, débiles o inexistentes. A continuación, el método utiliza estos dos tipos de pruebas para extraer una conclusión sobre la relación causal, que puede describirse como «apoya convincentemente» («prueba establecida»), «favorece la aceptación», «favorece el rechazo» o «inadecuada para aceptar o rechazar». Otros también han propuesto diferentes métodos para calcular las señales a partir de los datos de farmacovigilancia [148]. En relación con esto, cabe señalar también que los principales métodos de evaluación de la correlación en el campo de la farmacología, los de la OMS-UMC y el algoritmo de Naranjo, incluyen posibles conclusiones para las que la correlación se define en al menos seis bandas: «Cierta», “Probable/probable”, “Posible”, “Improbable”, “No clasificada” o “Inclasificable” [60].
Otros autores, estudiando el caso del síndrome de Guillain-Barré, una reacción adversa grave de las vacunas COVID-19 [149], han propuesto adaptar los criterios de causalidad y clasificar el grado de asociación con las cinco categorías siguientes: «definitivamente relacionado», “probablemente relacionado”, “posiblemente relacionado”, “improbablemente relacionado” y “definitivamente no relacionado”. Asimismo, el estudio mencionado sobre las muertes tras la vacunación con COVID-19 en Qatar [139] clasificó la relación con la vacunación como «alta probabilidad», «probabilidad intermedia», «baja probabilidad o no relacionada» e «indeterminada». Este tipo de puntuación ha permitido reducir drásticamente el número de conclusiones «indeterminadas», que en el estudio citado fueron sólo 3 de un total de 138 evaluables.
8. Conclusiones
En conclusión, la aplicación del algoritmo de la OMS para evaluar la relación causal entre una vacuna genética COVID-19 en los primeros 12-24 meses parece inadecuada debido a los numerosos factores desconocidos e impredecibles en ese momento, como el lugar, la cantidad y la duración de la síntesis del inmunógeno, los mecanismos patogénicos asociados al inmunógeno, la escasa bibliografía sobre el tema, las deficiencias de la farmacovigilancia para recopilar datos de AEFI y el corto periodo de observación. Aunque con el tiempo estas limitaciones puedan superarse parcial o totalmente, el presente análisis pone de relieve la necesidad de considerar estas cuestiones en relación con posibles pandemias futuras. Desde esa perspectiva, el método debería revisarse y hacerse más flexible y adecuado a la realidad epidemiológica y a los complejos mecanismos de acción de las vacunas inmunogénicas de reciente introducción. A efectos de investigación epidemiológica y, por tanto, de recomendaciones a la población, los criterios que incluyen una escala de mayor o menor probabilidad de correlación son mucho más útiles que la conclusión «indeterminada» que predice el algoritmo de la OMS para los productos vacunales. En futuras ediciones del manual de la OMS, una mayor gradualidad de las clasificaciones finales podría permitir un mejor uso de los datos de farmacovigilancia para cuantificar los riesgos de las nuevas vacunas a nivel poblacional.
Contribuciones de los autores
P.B., A.D. y C.I. redactaron y editaron el manuscrito. Todos los autores han leído y aceptado la versión publicada del manuscrito.
Financiación
Esta investigación no recibió financiación externa.
Declaración de consentimiento informado
No procede.
Declaración de disponibilidad de datos
Los datos que respaldan los resultados presentados pueden encontrarse en la bibliografía citada y en los enlaces a conjuntos de datos archivados públicamente.
Conflictos de intereses
Los autores declaran no tener ningún conflicto de intereses.
Referencias:
———————-